Verunsicherung an der Grenze von Leben und Tod
Der Patient sieht aus, als ob er schläft. Das Herz schlägt, der Brustkorb hebt und senkt sich und doch ... der Hirntod wirft medizinische, ethische und nicht zuletzt persönliche Fragen auf.
Scientific support: Prof. Dr. Christian Dohmen
Published: 03.03.2017
Difficulty: intermediate
Hirntod. Schon das Wort genügt, um viele Menschen zu verunsichern. Das Kopfkino beginnt zu laufen, Ängste werden wach. Bei manchen weckt der Begriff sogar gruselige Vorstellungen von „Untoten“, die in einem unscharfen Grenzbereich zwischen Leben und Tod schweben. Schlägt man dagegen ein Lehrbuch auf, liest sich die Definition des Hirntodes ebenso nüchtern wie eindeutig: „vollständiger, irreversibler Funktionsausfall des Gehirns“.
Angehende Neurologen lernen dies in Deutschland seit Jahrzehnten. Und die Möglichkeiten, Hirnfunktionen zu messen und zu überwachen, sind in dieser Zeit immer besser und genauer geworden. Auch über Störungen des Bewusstseins und die verschiedenen Formen der Bewusstlosigkeit (Koma) haben Hirnforscher und Ärzte inzwischen ein enormes Wissen angehäuft. Vor diesem Hintergrund hat dasGehirn.info die wichtigsten Fragen für Sie zusammengestellt.
Was fühlt der Patient?
Ein hirntoter Mensch fühlt nichts mehr. Obwohl sein Herz schlägt, er warm ist und mitunter sogar Rückenmarksreflexe zeigt. Doch dem Hirntoten fehlt jegliche Voraussetzung für eine bewusste Wahrnehmung: Sein Gehirn ist vollständig und unumkehrbar ausgefallen – und damit die notwendige Grundlage all dessen, was den Menschen ausmacht.
Eingeführt wurde der Begriff „Hirntod“ 1968 als „intensivmedizinisches Artefakt“: Vor der Möglichkeit, Menschen künstlich zu beatmen, galt der Herz-Kreislauf-Tod als „natürliche“ Todesart. Doch die moderne Medizin versetzt Ärzte in die Lage, den Kreislauf über einen langen Zeitraum aufrechtzuerhalten, selbst wenn die Hirnaktivität – und damit die Möglichkeit eines Wiedererwachens und Wiedererlangens von Bewusstsein – erloschen ist.
Wie kommt die Diagnose zustande?
Hirntod oder nicht? Diese Frage stellt sich in der Intensivmedizin etwa 4000 Mal im Jahr. Wie die Untersuchung durchzuführen ist, entscheiden die Ärzte entlang klarer Richtlinien und Untersuchungsvorschriften. Sie legen genau fest, welche Voraussetzungen erfüllt sein müssen, bevor ein Mensch für hirntot erklärt werden darf. Diese Bestimmungen werden immer wieder an den neuesten Stand des Wissens und der medizinischen Methoden angepasst. Die aktuell vierte Fortschreibung der Richtlinie Hirntod der Bundesärztekammer schreibt unter anderem vor, dass zwei Ärzte unabhängig voneinander die gleiche Diagnose treffen müssen. Beide müssen Fachärzte sein und eine mehrjährige Erfahrung in der Behandlung von Intensivpatienten mit schweren Hirnschädigungen vorweisen können. Einer von beiden muss zudem Facharzt für Gehirnerkrankungen sein (d.h. Neurologe oder Neurochirurg, bzw. bei Kindern Neuropädiater).
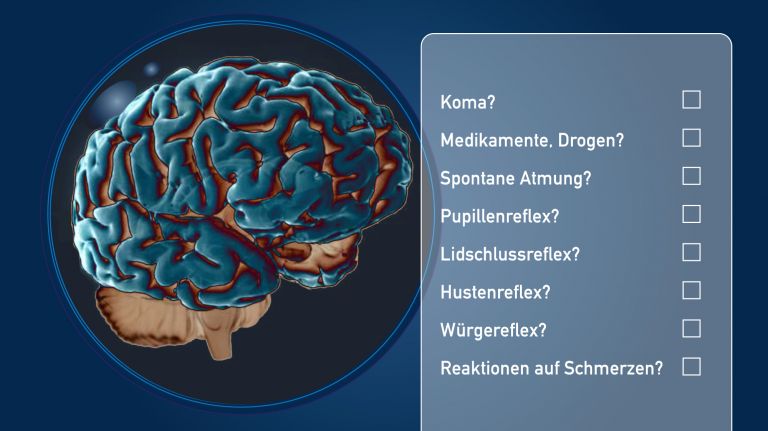
Die Liste, die geprüft werden muss, ist lang: Liegt der Mensch in einem tiefen Koma? Könnte das Koma durch andere Ursachen erklärt sein, wie z.B. durch Medikamente, Drogen oder durch Unterkühlung? Ist die spontane Atmung ausgefallen? Reagieren die Pupillen nicht mehr auf Licht? Fehlt der Lidschlussreflex? Zeigt der Patient keinerlei Reaktionen auf Schmerzreize? Fehlen der Husten- und der Würgereflex?
Festgelegt ist auch, wie lange und wie oft diese Untersuchungen durchzuführen sind. Mindestens 12 Stunden sind es bei schweren primären Hirnschädigungen und 72 Stunden bei sekundärer Hirnschädigung – etwa nach einem Herzstillstand mit späterer Wiederbelebung. Bei Kindern gelten längere Wartezeiten: mindestens 72 Stunden bei Neugeborenen, mindestens 24 Stunden bei Kindern bis zwei Jahre.
Weitere Bestimmungen regeln das Vorgehen in Sonderfällen und den Einsatz von technischen Zusatzuntersuchungen wie Elektroenzephalogramm (EEG) und transkranieller Dopplersonographie. Beispielsweise darf die vorgeschriebene Beobachtungszeit verkürzt werden, wenn alle obigen Kriterien erfüllt sind und zusätzlich beim EEG mindestens 30 Minuten lang keine bioelektrische Aktivität des Gehirns mehr angezeigt wird.
Der Ablauf ist ausführlich geregelt: Es gibt Anforderungen an die Geräte, deren Bestandteile und Betriebsbedingungen. Dazu kommen Hinweise auf Medikamente und Verletzungen, die das Ergebnis einzelner Untersuchungen verfälschen könnten; Schaubilder zum Ablauf der Diagnose; Musterbögen für auszufüllende Formulare; Anweisungen darüber, wie und von wem das Protokoll geführt und unterzeichnet werden muss. Eine nach diesen Vorgaben korrekt durchgeführte Hirntoddiagnostik gilt als sicherste Diagnose in der Medizin überhaupt.
EEG
Elektroencephalogramm/-/electroencephalography
Bei dem Elektroencephalogramm, kurz EEG handelt es sich um eine Aufzeichnung der elektrischen Aktivität des Gehirns (Hirnströme). Die Hirnströme werden an der Kopfoberfläche oder mittels implantierter Elektroden im Gehirn selbst gemessen. Die Zeitauflösung liegt im Millisekundenbereich, die räumliche Auflösung ist hingegen sehr schlecht. Entdecker der elektrischen Hirnwellen bzw. des EEG ist der Neurologe Hans Berger (1873−1941) aus Jena.
Wie verlässlich ist die Diagnose, wie groß die Gefahr eines Fehlers?
„19-Jährige nach Hirntod-Diagnose“ aufgewacht – so titelten deutsche Zeitungen im Sommer 2012 über eine junge Dänin, die man nach einem schweren Verkehrsunfall in ein künstliches Koma versetzt hatte. Die Ärzte hätten den Eltern versichert, dass es keinerlei Hirnaktivitäten gäbe, kurz darauf aber ihre Diagnose revidiert. Nach Abschalten der Herz-Lungen-Maschine sei die Frau erwacht, ihr Schädelbruch sei operiert worden und sie habe zwei Wochen später die Klinik verlassen können.
Ein Missverständnis sei das gewesen, sagte der Chefarzt später gegenüber Journalisten. Seine Kollegen hätten lediglich vom drohenden baldigen Hirntod gesprochen. In Deutschland ist kein Fall bekannt, bei dem ein Patient nach der Hirntod-Diagnostik noch einmal zurückgekommen ist, bestätigte auch Julia Jakob, Sprecherin der Bundeszentrale für gesundheitliche Aufklärung.
Doch zwei Jahre später säte die Süddeutsche Zeitung erneut Zweifel an der Zuverlässigkeit der Hirntod-Diagnose. „Ärzte erklären Patienten oft fälschlich für hirntot“ lautete die Schlagzeile, wobei man sich auf acht Fälle berief, bei denen Ärzte den Hirntod formal nicht entsprechend den Richtlinien der Ärztekammer festgestellt hatten. Verschwiegen wurde allerdings, dass die Untersuchungen anschließend korrekt wiederholt wurden – und zum gleichen Ergebnis kamen.
Obwohl es sich lediglich um formale Fehler handelte und diese durch eine zweite Untersuchung ausgeräumt wurden, war die Kritik an den damals bestehenden Vorschriften und Kontrollen durchaus gerechtfertigt und hat sicher dazu beigetragen, dass mit den verschärften Vorgaben in der o.g. aktualisierten Richtlinie von 2015 die Wahrscheinlichkeit von Fehlern minimiert wurde. Vermutlich wurden aber auch viele Menschen durch die reißerische Berichterstattung verunsichert – auch mögliche Organspender. Nach wie vor gibt es indes keine Hinweise darauf, dass in Deutschland jemals eine lebende Person als hirntot diagnostiziert wurde.
Wann ist ein Hirnfunktionsausfall unumkehrbar?
Unumkehrbar bedeutet, dass sowohl das Großhirn, als auch das Kleinhirn und der Hirnstamm nicht mehr arbeiten – beispielsweise, weil die Blutzufuhr für mehrere Minuten unterbrochen war. Ein Hinweis darauf ist, dass die Person nicht mehr selbstständig atmen kann. Darüber hinaus prüfen die Intensivmediziner zahlreiche weitere Werte und Reflexe anhand einer Checkliste (siehe auch: wie wird diagnostiziert?). Erst wenn alle diese Kriterien über einen bestimmten Zeitraum hinweg erfüllt sind (zwischen 12 und 72 Stunden, je nach Art der Hirnschädigung und Alter des Patienten), kann eine Rückkehr der Hirnfunktion mit Sicherheit ausgeschlossen werden.
Wie lässt sich der Hirntod zum Koma oder apallischen Syndrom abgrenzen?
Die Untersuchung bewusstloser Personen ist in der Neurologie äußerst wichtig. Entsprechend viele Methoden gibt es, anhand derer sich Störungen des Bewusstseins in verschiedene Kategorien und Stadien unterteilen lassen. Beispielsweise kann ein Patient unter einer Bewusstseinstrübung leiden, die als Somnolenz bezeichnet wird: Er ist schläfrig oder in einem schlafähnlichen Zustand, öffnet jedoch kurz die Augen, wenn man seinen Namen ruft. Auch der Sopor (im englischen Stupor) ist eine Bewusstseinstrübung, allerdings braucht es hier schon schmerzhafte Reize wie ein Kneifen, um den Patienten vorübergehend aufzuwecken.
Kann ein Patient nicht mehr aufgeweckt werden, spricht man vom Koma. Das Wort ist synonym für Bewusstlosigkeit, die wiederum anhand der Reaktionen auf Schmerzreize, anhand von Schutzreflexen, Muskelspannung und Atmung in vier Stadien eingeteilt wird. Stadium I und II entsprechen einem leichten Koma, in dem gezielte bzw. ungerichtete Abwehrbewegungen auf äußere Reize möglich sind. Beuge- oder Streckkrämpfe sind charakteristisch für Stadium III, und in Stadium IV schließlich fallen die Hirnreflexe der Reihe nach aus, die Pupillen werden weit und reaktionslos. Lediglich die Spontanatmung ist noch erhalten. Trotz Intensivtherapie wird dieses Stadium oft nicht überlebt.
Das apallische Syndrom wird auch als „Wachkoma“ und seit 2009 auf Vorschlag einiger Experten als „Syndrom reaktionsloser Wachheit“ (SRW) bezeichnet. Damit soll der negative besetzte Begriff „persistierender vegetativer Zustand“ abgelöst werden.
Tatsächlich scheinen die Patienten wach zu sein. Ihre Augen öffnen sich nach längerer Bewusstlosigkeit und sie finden einen normalen Schlaf-Wach-Rhythmus. Der Blick geht allerdings ins Leere und sie sind unfähig, mit ihrer Umwelt Kontakt aufzunehmen. Diese Patienten haben stets eine sehr schwere Hirnschädigung erlitten, in deren Folge es zu einer langanhaltenden, meist dauerhaften Abkoppelung des Hirnstammes vom gesamten Hirnmantel kam (Dezerebration). Vegetative Funktionen wie Atmung und Kreislauf sind erhalten, und obwohl die Nahrung über eine Sonde aufgenommen werden muss, funktioniert auch die Verdauung selbstständig. Die geistigen Funktionen allerdings sind verloren – in den allermeisten Fällen für immer. Doch mit sehr hohem persönlichen und finanziellen Aufwand können solche Patienten durchaus mehrere Jahre in diesem Zustand überleben.
Gegenüber dem Hirntod ist das Wachkoma einfach abzugrenzen, denn bei Letzterem sind noch Eigenatmung und Hirnstammreflexe erhalten – es sind immer nur Teile des Gehirns ausgefallen, und nicht alle. Schwierig ist es jedoch, das apallische Syndrom von einem Zustand zu unterscheiden, bei dem noch minimale Reste von Bewusstsein vorhanden sind (Minimally conscious state, MCS).
Auge
Augapfel/Bulbus oculi/eye bulb
Das Auge ist das Sinnesorgan zur Wahrnehmung von Lichtreizen – von elektromagnetischer Strahlung eines bestimmten Frequenzbereiches. Das für den Menschen sichtbare Licht liegt im Bereich zwischen 380 und 780 Nanometer.
Ist es Mord, die Maschinen abzuschalten?
„Mit der Feststellung des endgültigen, nicht behebbaren Ausfalls der Gesamtfunktion des Großhirns, des Kleinhirns und des Hirnstamms (irreversibler Hirnfunktionsausfall) ist naturwissenschaftlich-medizinisch der Tod des Menschen festgestellt“, heißt es in der vom Gesundheitsministerium herausgegebenen Richtlinie zur Feststellung des Todes (vierte Fortschreibung). Diese Formulierung zeigt, dass die Fachkreise sich einig sind. Es folgt, dass mit dem Abschalten der Maschinen bei einem hirntoten Menschen kein Mord begangen wird, da dieser schon tot ist.
Mit der Formulierung, dass „naturwissenschaftlich-medizinisch“ der Tod festgestellt werde, lässt der Gesetzgeber Raum für abweichende Ansichten darüber, wie man den Tod des Menschen definieren möchte. Er bietet den Ärzten jedoch Rechtssicherheit und schafft damit letztlich auch die Grundlage dafür, dass eine Organtransplantation juristisch nicht angreifbar ist, wenn der Hirntod zuvor ordnungsgemäß festgestellt wurde.
Recommended articles
Welche humanen Möglichkeiten zur Beendigung des Lebens gibt es?
Hat ein Patient einen sehr schweren Hirnschaden erlitten, gehört es zu den Aufgaben der betreuenden Intensivmediziner, eine Prognose zu stellen, ob eine Besserung möglich ist. Insbesondere bei Menschen mit apallischem Syndrom ist die Wahrscheinlichkeit sehr gering, dass sie das Bewusstsein jemals wiedererlangen. Diese Ungewissheit wird womöglich von den Angehörigen als extrem belastend empfunden, auch wenn man davon ausgehen darf, dass der Patient selbst nicht leidet.
Eine Verfügung des Patienten für solch einen Fall liegt meist nicht vor, und das Gesetz lässt dem Arzt nur sehr wenig Spielraum, in den Sterbeprozess einzugreifen. Er kann aber Maßnahmen unterlassen, die zwar das Leben verlängern, aber zu Lasten der Lebensqualität gehen. Eine Möglichkeit besteht darin, die künstliche Ernährung einzustellen – ein Schritt, der im Fall der US-Amerikanerin Terri Schiavo von deren Angehörigen erzwungen wurde. Schiavo hatte zu dem Zeitpunkt bereits 15 Jahre im Wachkoma gelegen, und der viel beachtete Rechtsstreit zog sich über Jahre hin.
Ist der Patient von einem Beatmungsgerät abhängig, so darf das in Deutschland nur abgeschaltet werden, wenn der Betroffene dies zuvor verfügt hat. Oder wenn die Angehörigen diesen Willen glaubhaft nachweisen können. Wenn die Ärzte den ausdrücklichen Willen des Patienten hier nicht berücksichtigen, droht ihnen sogar strafrechtliche Verfolgung.
Aktive Sterbehilfe dagegen, etwa durch das Spritzen tödlicher Substanzen, wird in Deutschland als Totschlag mit mindestens fünf Jahren Haft bestraft.
Die Ärzte können und dürfen also eine für den Patienten sinnlos gewordene Intensivmedizin beenden, wenn eine entsprechende Patientenverfügung vorliegt oder der Patient zuvor mit einer Vorsorgevollmacht einen Angehörigen berechtigt hat, über die weitere Therapie mit zu entscheiden.
Soll ich meine Organe spenden?
Etwa 12.000 Menschen hoffen in Deutschland auf eine Organspende, täglich sterben etwa drei auf der Warteliste. Jeder Einzelne ist ein guter Grund, sich einen Organspenderausweis zu besorgen und diesen ständig bei sich tragen – für den Fall, dass man nach einem Unglück oder schwerer Krankheit für hirntot erklärt wird. Der Verdacht, durch solch einen Ausweis im Notfall schlechter behandelt zu werden, ist ebenso unbegründet wie die Angst, zu Unrecht als hirntot erklärt zu werden. Ersteres wäre unterlassene Hilfeleistung und könnte beim behandelnden Arzt zum Berufsverbot führen. Letzteres würde als Mord oder zumindest Totschlag mit mehreren Jahren Gefängnis bestraft.
Wer dennoch Bedenken hat, braucht sich dafür nicht zu rechtfertigen. Es gibt keine Pflicht zur Organspende und die Wahrscheinlichkeit, im Notfall selbst ein Organ zu bekommen, hängt nicht von der eigenen Spendenbereitschaft ab. Allerdings sollte man auch in diesem Fall einen Spenderausweis mit sich führen. Dort kann man nämlich auch vermerken, dass man keine Organe spenden will – und muss sich dann nicht mehr darauf verlassen, dass die Angehörigen die richtige Entscheidung treffen.
zum Weiterlesen:
- Bundesärztekammer (Hrsg.) Richtlinie gemäß § 16 Abs. 1 S. 1 Nr. 1 TPG für die Regeln zur Feststellung des Todes nach § 3 Abs. 1 S. 1 Nr. 2 TPG und die Verfahrensregeln zur Feststellung des endgültigen, nicht behebbaren Ausfalls der Gesamtfunktion des Großhirns, des Kleinhirns und des Hirnstamms nach § 3 Abs. 2 Nr. 2 TPG, Vierte Fortschreibung. Dtsch. Ärztebl. 2015. http://www.baek.de/downloads/irrev.Hirnfunktionsausfall.pdf
- Neuropsychologische Syndrome und Störungen des Bewusstseins. In: Neurologie. Hg. von Werner Hacke, (2015)
- Bender A, Jox RJ et al. Wachkoma und minimaler Bewusstseinszustand. Systematisches Review und Metaanalyse zu diagnostischen Verfahren. Dtsch. Ärztebl. Int 2015; 112(14): 235-42. http://www.aerzteblatt.de/archiv/169015
Cerebellum
Kleinhirn/Cerebellum/cerebellum
Das Cerebellum (Kleinhirn) ist ein wichtiger Teil des Gehirns, an der Hinterseite des Hirnstamms und unterhalb des Okzipitallappens gelegen. Es besteht aus zwei Kleinhirnhemisphären, die vom Kleinhirncortex (Kleinhirnrinde) bedeckt werden und spielt unter anderem eine wichtige Rolle bei automatisierten motorischen Prozessen.